婦⼈科悪性腫瘍センチネルリンパ節ナビゲーション⼿術の指針Ver2.0
⽇本婦⼈科腫瘍学会センチネルリンパ節普及WG
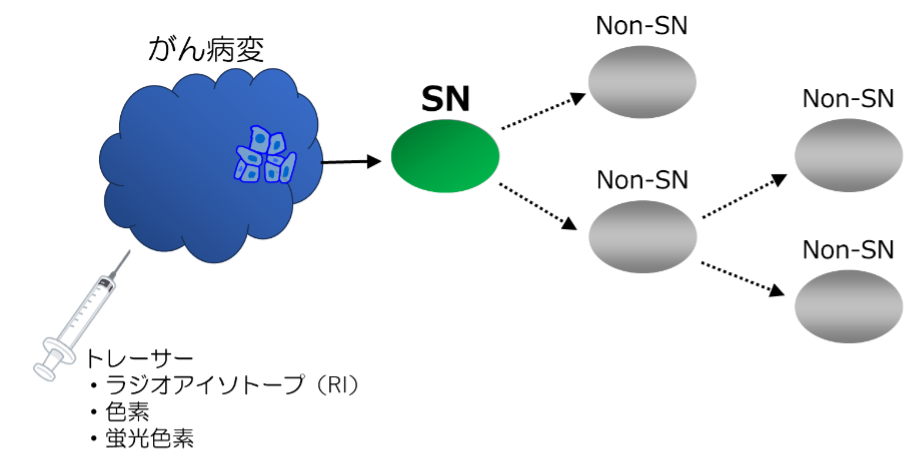
センチネルリンパ節(SN)とは、原発巣からリンパ節転移を⽣じる際に、最初に転移の起こるリンパ節を指す。SNに転移がなければ、他のリンパ節転移を⽣じ得ないというのがセンチネル理論であり、婦⼈科悪性腫瘍のうち、⼦宮頸癌、⼦宮体癌、外陰癌はセンチネル理論が成り⽴つとされている。SNを同定するためには、トレーサーといわれる薬剤を腫瘍近傍ないしは原発臓器に局注し、適切な時間経過ののちに、トレーサーの集積を検出する必要がある。トレーサーはラジオアイソトープで標識したRIトレーサーと、⾊素を⽤いた⾊素トレーサー、蛍光⾊素を⽤いた蛍光⾊素トレーサーに⼤別され、それぞれを単独ないしは併⽤して、SNの同定に⽤いる。
同定されたSNを⽣検し、病理診断に供する。その結果として、系統的リンパ節郭清の省略を図る⼿術術式をセンチネルリンパ節ナビゲーション⼿術(SNNS)と呼ぶが、安全かつ有効なSNNSの実施には、正確なSNの同定と、病理診断(ないしは分⼦⽣物学的診断)、そして診断結果の解釈が必要である。上記が担保されないと、不適切なリンパ節郭清の省略や、過剰なリンパ節⽣検にもつながるため、患者にとって不利益となる。各施設において婦⼈科悪性腫瘍のセンチネルリンパ節ナビゲーション⼿術を開始するにあたって、病理診断の担当者もその⽅法と意義を理解しておく必要がある。なお、SNNSの他に、SNの同定、⽣検を⾏ったうえで、転移の有無にかかわらず通常どおりの系統的リンパ節郭清を⾏い、リンパ節転移の診断精度向上を狙うSNマッピング⼿術を⾏うという考え⽅もある。
本指針では、実臨床におけるSN⽣検/SNNSの考え⽅を⽰した。本指針が安全かつ有効なSNNSの実施の参考になると幸いである。
本指針の内容
1.総論:婦⼈科悪性腫瘍の共通事項
1)婦⼈科悪性腫瘍におけるセンチネルリンパ節⽣検の現状(2025年10⽉現在)
婦人科悪性腫瘍においては、トレーサーの薬事承認は2023年3月にテクネ®フチン酸が⼦宮頸癌、⼦宮体癌、外陰癌を適応症として保険収載されている。蛍光⾊素トレーサーであるインドシアニングリーン(ICG)は現在公知申請に係る事前審査が終了し、2025年7⽉31⽇付けで⼦宮頸癌と⼦宮体癌に対して保険診療での投与が可能となった。添付⽂書への適応症の追加などはこれから⾏われる予定で、現時点では適応外使⽤ということになるため、臨床研究等の運⽤には引き続き注意されたい。⼀⽅、⾊素トレーサーであるインジゴカルミンやパテントブルーは依然として保険適⽤外である。
一方、手技料であるセンチネルリンパ節生検加算は2024年度診療報酬改訂で、女子外性器悪性腫瘍手術にのみ認められた。施設基準(下記2)を参照)および届出が必要なことを留意されたい。
以上から、現状は以下の表のとおりである。
| RI トレーサー (テクネフチン酸) |
蛍光⾊素トレーサー (ICG) |
SN ⽣検加算 | |
| ⼦宮頸癌 | 〇 | △ | ✕ |
| ⼦宮体癌 | 〇 | △ | ✕ |
| 外陰癌 | 〇 | ✕ | 〇* |
〇:保険診療にて実施/投与可△:保険診療にて投与可だが、適応外処⽅✕:保険適⽤外* 施設基準があり、届出が必要
RIトレーサーであるテクネフチン酸を⽤いたSN⽣検/SNNSは⼦宮頸癌、⼦宮体癌、外陰癌を対象として保険診療にて実施可能であるが、⼿技料も請求可能なのは外陰癌でかつ施設基準を満たして届出を⾏った施設のみである。また、ICG単独法もしくはRIトレーサーとの併⽤法を⽤いたSN⽣検/SNNSは⼦宮頸癌、⼦宮体癌のみ保険診療にて実施可能であるが、⼿技料は請求できない。
⼦宮頸癌や⼦宮体癌を対象としたSN⽣検/SNNSは、下記の2)に⽰す施設・術者基準を満たした施設で、ひきつづき臨床研究として実施することが望ましい。
2)施設・術者基準について
- (1)外陰癌
女子外性器悪性腫瘍手術のセンチネルリンパ節生検加算の施設基準は、以下の通りである。- ①産婦人科又は婦人科の経験を5年以上有しており、女子外性器悪性腫瘍手術における女子外性器悪性腫瘍手術センチネルリンパ節生検を、当該手術に習熟した医師の指導の下に、術者として3例以上経験している医師が配置されていること。
- ② 産婦人科又は婦人科及び放射線科を標榜している保険医療機関であり、当該診療科において常勤の医師が配置されていること。
- ③ 病理部門が設置され、病理医が配置されていること。
加えて、日本婦人科腫瘍学会としては以下の項目を満たすことが望ましい。 - ④ 日本産科婦人科学会婦人科腫瘍登録の参加施設であること。
- ⑤ 日本婦人科腫瘍学会婦人科悪性腫瘍総合入力システム(JESGO)参加施設であり、SN生検/SNNS登録を行うこと。
- ⑥ 女子外性器悪性腫瘍手術センチネルリンパ節生検の執刀経験のある婦人科腫瘍専門医が執刀または手術を指導することが望ましい。
- (2)子宮悪性腫瘍
2024年6月現在子宮頸癌、子宮体癌におけるセンチネルリンパ節生検加算は認められていない。日本婦人科腫瘍学会として推奨する施設基準(案)は以下の通りである。
施設基準(案)- ① 産婦人科又は婦人科の経験を5年以上有しており、子宮悪性腫瘍手術における子宮悪性腫瘍手術センチネルリンパ節生検を、当該手術に習熟した医師の指導の下に、術者として5例以上経験している医師が配置されていること。
- ② 産婦人科又は婦人科及び放射線科を標榜している保険医療機関であり、当該診療科において常勤の医師が配置されていること。
- ③ 病理部門が設置され、病理医が配置されていること。
- ④ 日本産科婦人科学会婦人科腫瘍登録の参加施設であること。
- ⑤ 日本婦人科腫瘍学会婦人科悪性腫瘍総合入力システム(JESGO)参加施設であり、SN生検/SNNS登録を行うこと。
- ⑥ 5例以上の子宮悪性腫瘍手術センチネルリンパ節生検の執刀経験のある婦人科腫瘍専門医が執刀または手術を指導することが望ましい。
3)病理診断
推奨すべき病理診断法は術中診断、永久標本での診断にかかわらず、SNの病理学的検索は通常のHE染色を基本とする。SNに対する標本作製方法については、提出されたすべてのSNを原則短軸方向に2mm間隔で細切し、標本を作製する。免疫組織化学は必須ではないが、必要に応じて適用する。
転移病巣の大きさにより、下記に分類して記録する。
- ・Isolated tumor cells(ITC) 転移病巣径0.2mm以下
- ・微小転移(Micro metastasis) 転移病巣径0.2-2mm
- ・マクロ転移(Macro metastasis) 転移病巣径2mm超
4)分子生物学的診断
分子生物学的手法の一つであるOne-step nucleic acid amplification(OSNA)法は通常の病理組織学的検索の代用となり得る診断法であり、病理医および標本作製に関わる技師の負担軽減に役立つ。
OSNA法による診断を行う場合は、術前のがん組織にてサイトケラチン(CK)19の発現を確認する。原則として、SNの半割等は行わず、そのままOSNA検体として検査を行う。コピー数により3)に準じた半定量が可能との報告がなされているが、統一された見解はない。
OSNA法は薬事承認されているが、そのがん腫のSN生検が保険収載されていない場合はOSNA法のコストは保険請求できない。OSNAを行う前のリンパ節における捺印細胞診を行う場合は、細胞診については請求可能である。
5)登録・クオリティコントロールについて
婦人科悪性腫瘍においてSN生検/SNNSを施行する際には、日本産科婦人科学会婦人科腫瘍登録に症例登録を行うとともに、日本婦人科腫瘍学会婦人科悪性腫瘍総合入力システム(JESGO)を用いて、SN生検関連項目を入力しておくことが望ましい。SN生検関連項目は以下の通りである。
術者、助手、トレーサー種類、トレーサー投与方法(部位、用量、時間)、同定リンパ節(部位、トレーサー種類)、生検リンパ節(部位)、迅速・永久病理診断結果(転移の有無、ITC、micro、macroの別)、手術内容(郭清省略の有無、系統的郭清範囲 )
JESGOに登録された項目は、2025年度以降に日本婦人科腫瘍学会主導の後方視的臨床研究として収集解析を行う予定であり、その際には各施設から一括登録できるようなフォーマットを開発予定である。
2.各論
1)子宮頸癌
-
① 適応
進行期分類(日産婦2020、FIGO2018):IA1(脈管侵襲陽性)、IA2、IB1、IB2*1、ⅡA1期 *1 厳密にはナビゲーション手術の適応はIA―IB1期だが、IB2期のうち 外向発育型は適応になる可能性がある事を勘案して上記とした
組織型:ナビゲーション手術は扁平上皮癌、HPV関連腺癌、腺扁平上皮癌に限る。マッピング手術では組織型は問わない。
除外基準:画像検査上、リンパ節転移が推定されるもの -
② トレーサー投与方法
RI(テクネ®フチン酸キット)もしくはICG(ジアグノグリーン注射用®)あるいはその併用*2 ・RI : フィチン酸テクネチウム(99mTc)注射液として38~111MBqを手術前日または当日に、子宮腟部に適宜分割(通常4か所)して投与する。

NCCN guideline Cervical cancer ver 2024.3より引用
・ICG*2 : インドシアニングリーンとして、25mgを20mLの注射用水で溶解し、1.25mg/mLの溶液として、開腹後(後腹膜腔展開後*3)に、いずれも⼦宮頸部に適宜分割(通常4か所)して投与する。 *2 ICGは2025年7⽉31⽇付けで、公知申請に係る事前評価が終了し、保険診療での投与が可能となったが、添付⽂書に適応症の追加はまだなされていない。現時点では適応外処⽅となるため、臨床研究等の運⽤においては注意されたい
*3 トレーサー投与前に後腹膜腔の展開を行ってもよいが、その際はリンパ管を傷つけないように行う -
③ SN同定方法
RIトレーサーは、術前にSPECT-CTまたはリンフォシンチグラフィを撮影し、評価を行う。術中はガンマプローブにより同定を行う。
色素トレーサーは肉眼的に青変するリンパ節を確認、蛍光色素トレーサーは赤外観察カメラシステム等により同定を行う。色素トレーサーや蛍光色素トレーサーは時間経過により、SNからwash outされてしまい、2nd、3rdのリンパ節に到達してしまうことがあるので、注意が必要である。そのため、色素、蛍光色素トレーサーは、開腹(トロッカー挿入)後、SNの検索準備が整ったうえで、直前に投与すべきである。
SNの同定に慣れるまでは、RI法を併用することが望ましい -
④ ナビゲーション手術
トレーサーでSNが同定され、かつ迅速診断にて転移陰性が確認できた症例を対象とする。腫大リンパ節があればSNの有無に関わらず摘出する。RI局注部の高集積の影響で、近傍のhot nodeの集積がマスクされるshine through現象により偽陰性の可能性を勘案し、基靭帯節は必ず摘出する。片側のみの同定にとどまった場合、同定されなかった側は系統的リンパ節郭清を行うべきであり、安易な郭清省略はすべきではない。
SN転移陽性だった場合*4は原則として系統的リンパ節郭清を行う。ただし、施設の方針としてリンパ節郭清を中止してCCRTへ移行することも許容される。
SNの取り扱いについては、子宮頸癌取扱い規約、子宮頸癌治療ガイドラインも参照されたい。 *4 術中診断で微小転移、ITCと判定された場合、あるいは断定できないが強く微小転移、ITCを疑う場合も系統的リンパ節郭清を考慮する
2)子宮体癌
-
① 適応
進行期分類(日産婦2011、FIGO2008): I-II期相当
組織型:原則として、類内膜癌
特殊組織型(漿液性癌、明細胞癌、粘液性癌、癌肉腫)も考慮される
除外基準:リンパ節転移が推定されるもの -
② トレーサー投与方法
RI(テクネ®フチン酸キット)もしくはICG(ジアグノグリーン注射用®)あるいはその併用*5
・RI : フィチン酸テクネチウム(99mTc)注射液として38~111MBqを、手術前日または当日に、子宮腟部の2ないし4方向、または子宮鏡による子宮内腔への局注を行う。
・ICG*5 : インドシアニングリーンとして、25mgを20mLの注射用水で溶解し、1.25mg/mLの溶液として、開腹後(後腹膜腔展開後)*6に、⼦宮頸部2ないし4方向へ局注する。 *5 ICGは公知申請に係る事前評価が終了し、保険診療での投与が可能となったが、添付⽂書に適応症の追加はまだなされていない。現時点では適応外処⽅となるため、臨床研究等の運⽤においては注意されたい
*6 トレーサー投与前に後腹膜腔の展開を行ってもよいが、その際はリンパ管を傷つけないように行う -
③ SN同定方法
RIトレーサーは、術前にSPECT-CTまたはリンフォシンチグラフィを撮影し、評価を行う。術中はガンマプローブにより同定を行う。
色素トレーサーは肉眼的に青変するリンパ節を確認、蛍光色素トレーサーは赤外観察カメラシステム等により同定を行う。色素トレーサーや蛍光色素トレーサーは時間経過により、SNからwash outされてしまい、2nd、3rdのリンパ節に到達してしまうことがあるので、注意が必要である。そのため、色素、蛍光色素トレーサーは、開腹(トロッカー挿入)後、SNの検索準備が整ったうえで、直前に投与すべきである。
SNの同定に慣れるまではRI 法を併⽤することが望ましい。 -
④ ナビゲーション手術
トレーサーでSNが同定され、かつ迅速診断にて転移陰性が確認できた症例を対象とする。腫大リンパ節があればSNの有無に関わらず摘出する。片側のみの同定にとどまった場合、同定されなかった側は系統的リンパ節郭清を行うべきであり、安易な郭清省略はすべきではない。
傍大動脈リンパ節の取扱いについては統一した見解がないが、骨盤リンパ節転移を伴わず傍大動脈リンパ節のみに転移を認める例もいるので、特に高悪性度組織型で、傍大動脈リンパ節領域にSNを認めない場合のリンパ節郭清省略の可否は個別リスクを勘案し、慎重に検討すべきである。
SN転移陽性だった場合*7は原則として骨盤・傍大動脈の系統的リンパ節郭清を行う。 SNの取り扱いについては、子宮体癌取扱い規約、子宮体がん治療ガイドラインも参照されたい。 *7 術中診断で微小転移、ITCと判定された場合、あるいは断定できないが強く微小転移、ITCを疑う場合も系統的リンパ節郭清を考慮する
3)外陰癌
-
① 適応
進行期分類(日産婦2022、FIGO2021):IB期以上で腫大リンパ節を認めない
(臨床的T1b~T2)大きさは特に規定しない
組織型:扁平上皮癌、悪性黒色腫、乳房外パジェット病、メルケル細胞癌、腺癌
除外基準:リンパ節転移が推定されるもの -
② トレーサー投与方法
RI法(テクネ®フチン酸キット)もしくはICG法(ジアグノグリーン注射用®)*8もしくは色素法(イソスルファンブルー、インジゴカルミン、パテントブルー)*8あるいはRI法とICG法*8もしくは色素法の併用
・RI法:フィチン酸テクネチウム(99mTc)注射液として18.5~111MBqを、手術前日、あるいは手術2~4時間前に、腫瘍周囲の2時、5時、7時、10時の4か所に皮内注射する。
・ICG法*8 : インドシアニングリーンとして、1.25~5mg/mlを手術直前に上述の部位に局注する。
・色素法*8 : イソスルファンブルー1%、インジゴカルミン(約4mg/ml)、パテントブルー1~2%など約4mlを手術直前に上述の部位に局注する。 *8 ICG、青色素ともに、2024年6月現在、保険適用外である -
③ SN同定方法
RIトレーサーは、術前(投与後2~8時間後に)にSPECT-CTまたはリンフォシンチグラフィを撮影し、評価を行う。術中はガンマプローブにより同定を行う。鼠径部の切開前に行うことが推奨される。
色素トレーサーは肉眼的に青変するリンパ節を確認、蛍光色素トレーサーは赤外観察カメラシステム等により同定を行う。色素トレーサーや蛍光色素トレーサーは時間経過により、SNからwash outされてしまうことがあるので、注意が必要である。そのため、色素、蛍光色素トレーサーは、加刀直前、SNの検索準備が整ったうえで、直前に投与すべきである。
SNの同定に慣れるまではRI法を併用すると、見逃しが少ない。
なお、現時点においては⾊素トレーサーや蛍光⾊素トレーサーは外陰癌には適応外である。 -
④ ナビゲーション手術
外陰癌の局在とSN同定の有無による郭清省略の考え方を表1に示す。SN生検で陰性であれば系統郭清省略を行う。腫瘍の局在により、SNが同定されなかったときの考え方が異なることに留意が必要である。
SNに転移がある場合*9は、鼠径リンパ節郭清、放射線照射、化学療法同時併用放射線照射などの追加治療を行う。
片側のSNに転移のある、側方および正中付近(正中から2cm以下)の外陰腫瘍に対しては、対側の鼠径部にSNに転移がない場合は片側のみの鼠径リンパ節に対する治療が可能である(表1) *9 術中診断で微小転移、ITCと判定された場合、あるいは断定できないが強く微小転移、ITCを疑う場合も系統的リンパ節郭清を考慮する
表1 外陰癌の局在とSNの取り扱い
| 外陰腫瘍の局在 | SLNマッピング部位 | 対応法 |
| 正中 | 同定なし | 両側:鼠径リンパ節郭清 |
| 片側のみ同定 | 同定側:SN生検 対側:鼠径リンパ節郭清 |
|
| 両側同定 | 両側:SN生検 | |
| 正中付近 (正中から2cm未満) |
同定なし | 両側:鼠径リンパ節郭清 |
| 患側のみ同定 | 患側:SN生検 対側:鼠径リンパ節郭清 |
|
| 両側同定 | 両側:SN生検 | |
| 対側のみ同定 | 患側:鼠径リンパ節郭清 対側:SN生検 |
|
| 側方 (正中から2cm以上外側) |
同定なし | 患側:鼠径リンパ節郭清 |
| 患側のみ同定 | 患側:SN生検 | |
| 両側同定 | 両側:SN生検 | |
| 対側のみ同定 | 患側:鼠径リンパ節郭清 対側:SN生検 |
2024年6月6日Ver1.0
2025年10月24日 Ver2.0